Feature | 特集
増加する大腸がん、なぜ? 大腸がんの早期発見は内視鏡検査がカギ!
2016年 11月25日 10:30
国立がん研究センターは、今年新たにがんと診断される患者数が、初めて100万人を超える見通しであることを発表しました。部位別では、大腸がんの発症予測者が14万7200人と最も多く、胃がん、肺がんと続きます。
なぜ、大腸がんが増えているのか。また、現在の治療の主流となっている「腹腔鏡手術」について特集します。
発見しにくい大腸がん
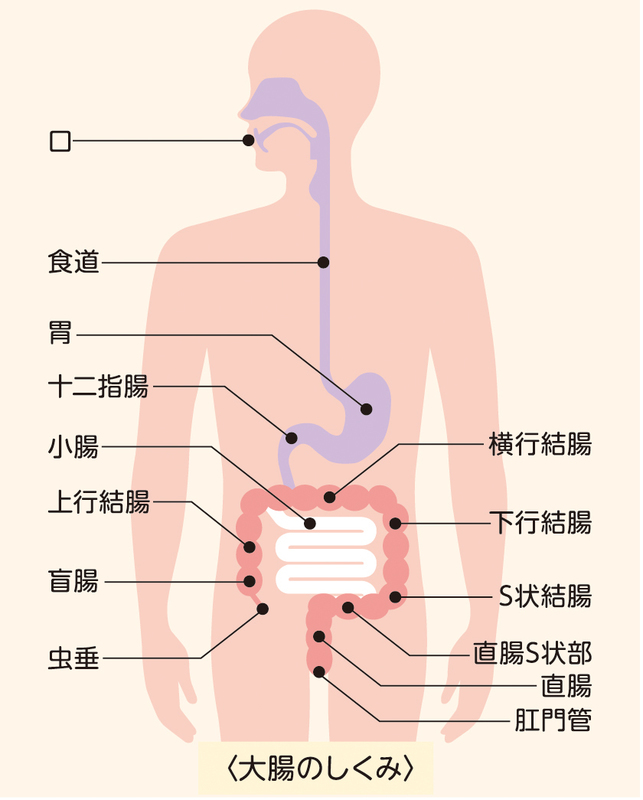
大腸がんは長さ約2メートル、直径6~9センチの大腸に発生するがんで、日本では罹患する方が急増しています。とくに女性では乳がんに次いで、2番目に患者数が多く、死亡数は最も多くなっています。
大腸がんは40歳代から増加し始め、高齢になるほど罹患率が上がります。増加している原因として、食生活の欧米化、肥満、ストレス、飲酒や喫煙などがあると言われています。とくに女性は、若い頃から便秘に悩む方が多く、腸内環境の悪化が大腸がんのリスクを上げているという報告もあります。早期に発見して治療を開始すれば、がんの中でも治癒率が高いとされていますが、早期は症状が出にくいといった特徴があり、これが死亡率を高くしている理由のひとつです。
大腸がんは、次のような自覚症状が現れます。少しでも心当たりのある方は、早めの受診を心がけてください。
大腸がんの主な自覚症状
・血便が出る
・下血がみられる
・便が細くなる
・下痢と便秘を繰り返す
・お腹が張っている
検診のススメ
大腸がんは検診や人間ドックで見つかるケースが多い疾患です。40歳以上になったら年に1度、大腸がん検診を受けるようにしましょう。健康診断でよく行う便潜血検査(検便)は、必ずしも陽性反応が出ない場合があり、100%正しいとは言い難いところがあります。また、陽性反応が出ても精密検査を先延ばしにしたり、「出血は痔のせいだろう」と自己判断される方も多くいらっしゃいます。
大腸がんの有無を最終的に確定するのは、ファイバースコープを腸内に挿入する大腸内視鏡検査です。40歳を過ぎたら、定期的な大腸内視鏡検査を受けられることをおすすめします。
低侵襲で患者さんに優しい腹腔鏡手術
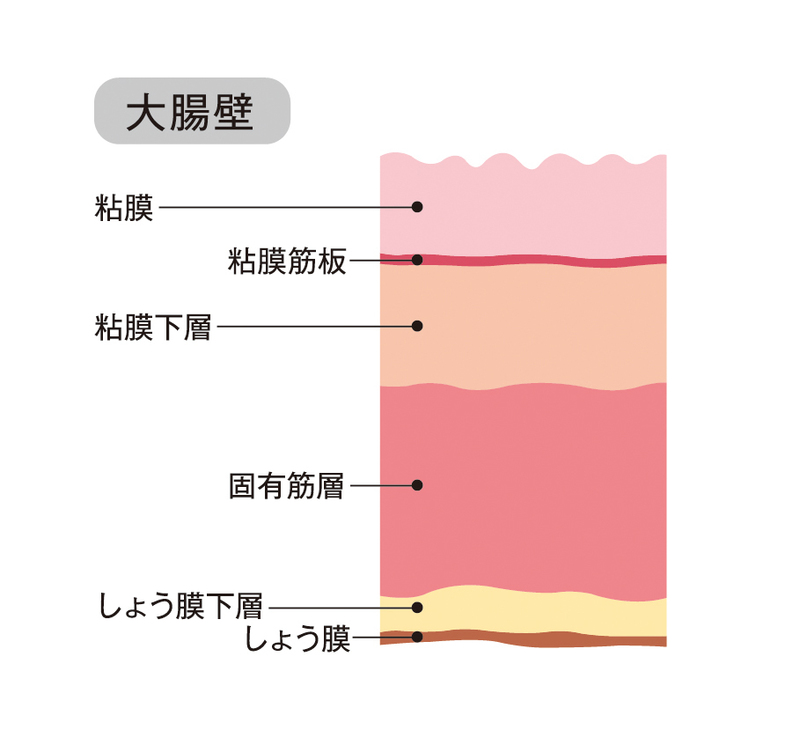
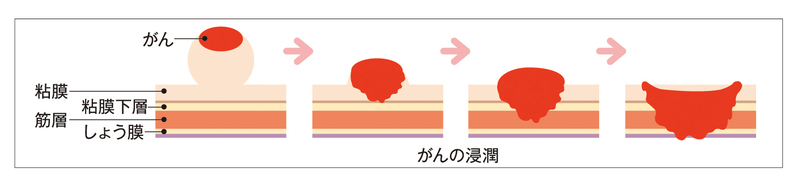
大腸がんの進行度は、がんの大きさではなく、深さに関係します。大腸壁にがんがどの程度、深く入り込んでいるかや、リンパ節や肝臓、肺への転移がないかなどでステージが決まります。大腸がんは腸の一番内側の粘膜にできて、腸壁を破壊しながらだんだん大きくなり進行すると、お腹の中で散らばったり、リンパや血液の流れに入りこんで転移を起こすことがあります。
大腸がんの治療は手術による切除が基本です。その根治には、進行度に応じてリンパ節も切除する必要があります。
当院では患者さんの体に負担が少ない「腹腔鏡手術」を積極的に行っています。腹腔鏡手術は炭酸ガスでお腹を膨らませ、腹部に5~10㎜の小さな穴を数カ所開け、高性能カメラの付いた腹腔鏡を挿入し、モニター画面を見ながら鉗子や腹腔鏡用の切除器具を駆使して腫瘍を切除する手術です。この手術は、以前は早期がんに推奨されていた手術でしたが、より進行したがんでも、今はこの治療が適応されるようになっています。
腹腔鏡手術のメリット・デメリット
腹腔鏡手術のメリットは、創が小さくてすむので、術後の痛みが少ない、腸管の運動が早く回復するため食事開始が早い、体力や免疫力の低下が抑えられる、癒着が少ないので腸閉塞などの合併症の発症が少ないなどがあります。
一方、手術に高度な技術を要し、手術時にすでに癒着があると手術が困難になるなどのデメリットもあり、患者さんの状態に合わせた治療の選択が重要です。
当院では、大腸がんの腹腔鏡手術を多く手がけてきた医師が4月から加わり、やや進行したがんでも、より多くの患者さんにこの手術のメリットを提供できる態勢が整っています。 また、腹腔鏡手術の成績が開腹手術に劣らないという報告データもあることから、まずはこの手術での適応を考えていくことにしています。
肛門の機能温存も可能に
大腸がんは、がんのできる位置で治療方法が異なります。肛門に近い部分にできる直腸がんは、直腸と肛門を広く切除することがあり、人工肛門をつくらざるを得ない場合があります。人工肛門になったらどうしようと、心配される方も多いと思いますが、最近の技術や治療方法の進歩で、永久的に人工肛門が必要になる方は減少しています。
年に1度の大腸内視鏡検査を
大腸に関する検査や受診は羞恥心も手伝い、少々ハードルが高いと思われる方もいらっしゃるかもしれません。しかし万一、悪性の場合は、生命を脅かす可能性もあります。まずは定期的な大腸内視鏡検査を受けましょう。




